


Консультации:




Консультации:

Большинство бытовых травм у детей раннего возраста происходит по вине взрослых, которые не обеспечили в семье безопасную для ребёнка среду пребывания, контроль за его играми, досугом, не научили малыша избегать опасности.
Наше поведение в быту определяется целым рядом привычек, которые не влекут за собой неприятных последствий до тех пор, пока в доме не появился маленький ребёнок.
К непоправимой беде могут привести привычки взрослых.
Нельзя:
. оставлять без предохранителя открытые окна, балконные двери;
разбрасывать, где попало лекарство, ножницы, иголки, спицы, булавки; оставлять в доступном для ребёнка месте горячий утюг, рефлектор;
оставлять посуду с горячей жидкостью, пищей на крою стола, на полу;
переливать сильнодействующие вещества (ацетон, растворители, красители, уксус, средства бытовой химии) в немаркированную посуду;
переходить улицу на красный свет или в неположенном месте.
Избавившись от этих привычек, вы значительно снизите вероятность травм у ребёнка.
В дошкольном возрасте увеличивается подвижность детей, что при недостаточной точности движения, отсутствие опыта ведёт к падению с большой высоты — подоконника, лестницы и т. п. В результате таких травм у ребёнка возникают сотрясения или ушиб головного мозга, переломы костей черепа и конечностей.
Ни при каких обстоятельствах не оставляйте ребёнка без присмотра на кровати, стуле, в коляске!!!
Наиболее часто дети получают ожоги:
На первом и втором году жизни дети получают большую свободу передвижения. Обладая повышенным интересом к незнакомому окружающему их миру, они не только смотрят, трогают предметы, но и пробуют на вкус.
Отравления лекарственными препаратами наиболее характерны для детей полутора — двух лет! Источником отравления являются самые различные лекарственные средства, применяемые взрослыми.
Хранение лекарственных препоратов в недоступном для ребёнка месте позволит уберечь его от возможной беды!
Небрежное хранение взрослыми различных мелких предметов часто приводит к тяжёлым последствием. Дети, особенно второго года жизни берут в рот, засовывают в нос, уши пуговицы, бусины, монеты, иглы, булавки и т. п. Попадая в дыхательные пути, эти предметы могут вызвать удушье, воспаление лёгких, при проглатывании они могут поранить пищевод, желудок.
Всё, что может стать причиной несчастного случая, должно быть устранено!
Родители должны знать, что у детей второго и третьего года жизни вследствие возрастных анатомо-физиологических особенностей очень часто возникают вывихи и подвывихи плечевого и локтевого суставов верхних конечностей. И виновниками подобных травм зачастую являются взрослые, которые резко тянут ребёнка за руку в играх; в т. ч. Поднимая его за руки вверх. Нельзя, торопясь на работу, в детский сад, по делам, подгонять ребёнка, дёргать его за руку.
Необходимо помнить, что часто дети 2-4 года жизни получают ушибленные раны лба вследствие ударов об острые края мебели, незагороженные батареи, о качели во дворе. Ушибы головы часто очень опасны своими последствиями.
Недопустимо оставлять в доступных для ребёнка местах колющие и режущие предметы — иголки, ножницы, ножи. Это может стать причиной большой беды.
Если родители (тем более в присутствии детей) не обращают внимания на сигналы светофора или переходят улицу в запрещенных местах, то и дети будут следовать их примеру и этим подвергать свою жизнь опасности.
С первых месяцев жизни ребенка необходимо сначала опекать, затем настойчиво воспитывать и обучать!
Начиная с раннего возраста необходимо обучать детей так, чтобы формировать не только знания, но и умение предвидеть опасные ситуации. Не только рассказывайте, но и показывайте ребенку реальную обстановку, в которой может возникнуть ситуация, опасная для жизни; используйте для этой цели игровые формы.
Не оставайтесь равнодушными, если вы увидели, что игра, которую затеяли ваши или другие дети может закончиться травмой! Сегодня вы остановили опасную шалость чужого ребенка — завтра кто-либо другой оградит от беды вашего!
Чем опасен клещ?
 Клещи — это мелкие паукообразные. Они очень малы по своим размерам, и их обычно бывает трудно заметить до тех пор, пока они не насосутся крови. Но тогда бывает уже поздно. Попадая на тело человека, клещ не сразу впивается в его кожу, а долго ползает, отыскивая наиболее нежные места (где тонкая кожа). Чаще всего он впивается в области паха, подмышками, на шее, в области ключиц, на животе и спине. Укус его совершенно нечувствителен, т. к. в слюне клеща содержится обезболивающее вещество.
Клещи — это мелкие паукообразные. Они очень малы по своим размерам, и их обычно бывает трудно заметить до тех пор, пока они не насосутся крови. Но тогда бывает уже поздно. Попадая на тело человека, клещ не сразу впивается в его кожу, а долго ползает, отыскивая наиболее нежные места (где тонкая кожа). Чаще всего он впивается в области паха, подмышками, на шее, в области ключиц, на животе и спине. Укус его совершенно нечувствителен, т. к. в слюне клеща содержится обезболивающее вещество.
В отличие от комаров, которые, насосавшись крови, сразу же улетают, клещи присасываются на три-четыре дня. От выпитой крови клещи сильно раздуваются, увеличиваясь в размерах в три-четыре раза, и только потом отпадают.
Опасны клещи не своим укусом, а тем, что они сосут кровь у различных животных, и от каждого животного набираются микробов. Потом эти микробы вводятся ими в кровь жертвы.
Наиболее распространенным является лесной клещ. Он является переносчиком клещевого энцефалита — тяжелейшего заболевания центральной нервной системы. Клещи могут передавать не только энцефалит, но и до 30 других тяжелых болезней, в том числе, чуму, туляремию, боррелиоз, бруцеллез, тиф.
Важно знать, даже если укус клеща был кратковременным, риск заражения клещевыми инфекциями не исключается. Однако нужно понимать, что наличие инфекции у клеща еще не значит, что заболеет человек.
Когда опасен клещ
Наиболее опасен клещ в весенне-летний период, в августе опасность заражения резко снижается, а в сентябре-октябре практически сходит на нет. Наиболее активны клещи утром и вечером, любят затененные влажные места с густым подлеском. На светлых местах их обычно не бывает. Клещи любят находиться вблизи троп, по которым ходят животные (в том числе и мыши). Любят места, где пасется скот, различные вырубки и глухие места. В жару или дождь клещи прячутся и не нападают.
Не забывайте о том, что клещи ползут снизу вверх. Ошибочно то мнение, что клещи нападают с деревьев или высоких кустов. Они подстерегают свою «добычу» среди растительности нижнего яруса леса (обычно высотой не более 1 м). В высокой траве клещи имеют лучшую защиту от солнечных лучей и больше шансов для нападения.
Первая помощь при укусе клеща
Укусил клещ: что делать?
Укус клеща безболезнен, лишь через сутки или двое возникает ощущение легкой тянущей боли, так как на месте присасывания развивается местная воспалительная реакция, иногда с нагноением. Ранка от укуса обычно сильно зудит и очень медленно заживает. Заметив укус, можно удалить клеща самостоятельно или обратиться в поликлинику.
Как удалить клеща?
Самостоятельно вытаскивать клещей можно пинцетом, петлей из прочной нитки (для этого метода нужна сноровка), или пальцами, желательно продезинфицированными спиртовым раствором. Если клещ уже глубоко впился в тело, на него можно капнуть растительным маслом, вазелином, чем-то обволакивающим и перекрывающим доступ воздуха.
Вытаскивать клеща нужно слегка покачивая его из стороны в сторону, а затем постепенно вытягивая. Если хоботок оторвался и остался в коже, то его удаляют прокаленной на пламени и остуженной иглой как занозу. Даже, если вы не полностью удалите паразита, и под кожей останется хоботок, интоксикация вирусом будет проходить медленнее.
При оказании первой помощи при укусе клеща избегайте всякого контакта с паразитом, поскольку опасность передачи инфекции существует и реальна. Старайтесь не допустить соприкосновения мест, где присосался клеш, со слизистыми оболочками глаз, рта и носа.
Что делать c клещом после удаления?
Важно знать, что уничтожать снятых клещей, раздавливая их пальцами, ни в коем случае нельзя, так как при случайном раздавливании клеща может произойти заражение в результате втирания в кожу или слизистые оболочки со слюной или тканями клеща возбудителя инфекции.
После удаления клеща место присасывания следует обработать йодом, зеленкой или тщательно вымыть с мылом. Само насекомое необходимо отвезти на исследование на зараженность его клещевыми инфекциями. Если вы точно не сможете отвезти клеща на анализ, сожгите его или залейте кипятком.
Анализ клеща нужен для спокойствия в случае отрицательного результата и бдительности - в случае положительного.
Как и куда отвезти клеща на анализ?
Клеща следует поместить в небольшой стеклянный флакон вместе с кусочком ваты, слегка смоченным водой. Обязательно закройте флакон плотной крышкой и храните его в холодильнике. Если такой возможности нет, поместите клеща просто в коробочку или заверните в марлю и постарайтесь сохранить его живым. Для микроскопической диагностики клеща нужно доставить в лабораторию живым. Для ПЦР- диагностики пригодны даже отдельные фрагменты клеща.
Самый верный способ определить наличие заболевания – сдать анализ крови. Сдавать кровь сразу после укуса клеща не надо - анализы ничего не покажут. Не ранее, чем через 10 дней, можно исследовать кровь на клещевой энцефалит и боррелиоз методом ПЦР. Через две недели после укуса клеща на антитела (IgM) к вирусу клещевого энцефалита. На антитела (IgM) к боррелиям (клещевой боррелиоз) - через три недели.
Если клещ инфицирован боррелиями, то для профилактики развития боррелиоза врач назначит вам антибактериальные препараты. Если – вирусом клещевого энцефалита, вам будет рекомендовано введение иммуноглобулина против клещевого энцефалита (он содержит готовые антитела) в течение первых 4 суток после укуса. Введение иммуноглобулина значительно снижает вероятность возникновения заболевания, но не может исключить его полностью. Поэтому в течение 2–х недель врачи будут наблюдать за состоянием вашего здоровья.
Профилактика укусов клеща
Одним из средств профилактики клещевого энцефалита является вакцинация. При соблюдении схемы вакцинации заболевания крайне редки и, как правило, протекают в легкой форме. Однако прививки нужно делать вовремя – за несколько месяцев до начала сезона или до предполагаемой прогулки по лесам. Именно столько времени требуется организму, чтобы «накопить» достаточное число антител к инфекциям и привести иммунитет в полную боеготовность. Существует так называемая экстренная вакцинация, но ее эффект наступит тоже не сразу – через полтора месяца. То есть, если вы сделаете уколы в мае, то к середине июля вы «накопите иммунитет». Нужно учитывать, что вакцина защищает только от клещевого энцефалита.
Для профилактики укусов клещей обычно рекомендуют надевать для походов в лес специально подобранную одежду, защищающую большую часть тела и плотно прилегающую к обуви и запястьям рук, чтобы клещи не могли проползти под нее. На голове желателен капюшон или другой головной убор (например, платок, концы которого следует заправлять под воротник). Лучше, чтобы одежда была светлой и однотонной, так как клещи на ней более заметны. Ношение специальных комбинезонов действительно эффективно, но летом в них жарко. И всѐ-таки важно постараться одевать максимально закрытую одежду.
Сейчас в продаже есть много средств для отпугивания насекомых. Нужно взять себе за правило, отправляясь в лес, пользоваться репеллентными средствами, на которых написано «от клещей», комариные репелленты не эффективны.
Самое главное – постараться не допустить присасывания клещей. Важно помнить, что плотно клещ присасывается спустя 1-1,5 часа после попадания на тело.
При прогулке по лесной дороге, не срывайте веток или специально не оттягивайте их. Этим действием вы стряхиваете на себя и на проходящего сзади человека наибольшее количество клещей.
После прогулки обязательно тщательно осматривать себя, потому что укус клеща, особенно самца, можно и не почувствовать или спутать с комариным.
Симптомы для обязательного обращения к врачу!
Если после укуса у вас:
- Образовалось красное пятно на месте ранки от укуса
- Повысилась температура
- Появилась ломота в мышцах и суставах
- Вы стали бояться света
- Появилась сыпь на теле
Немедленно обратитесь к врачу!
Не забывайте, что в случае возникновения вопросов Вы всегда можете проконсультироваться у своего участкового врача.
Соблюдайте правила предосторожности, и тогда отдых будет безопасным и подарит Вам только хорошее настроение!
Гепатит A (болезнь Боткина, желтуха) – это острое вирусное заболевание печени, которое вызывается вирусом гепатита А (HAV). Основными симптомами вирусного гепатита А являются повышенная утомляемость, тошнота, рвота, отрыжка горьким, боль в правом подреберье, желтуха, потемнение мочи и др. Диагностика гепатита А осуществляется на основании серологического анализа крови, который выявляет наличие антител против вируса гепатита А. Лечение гепатита А заключается в назначении диеты и симптоматического лечения. В большинстве случаев гепатит А заканчивается полным выздоровлением.
Как передается вирус гепатита А?
Вирус гепатита А передается от человека человеку фекально-оральным путем. Это означает, что больной гепатитом А выделяет вирусы с калом, которые, при недостаточном соблюдении гигиены, могут попасть в пищу или воду и привести к заражению другого человека. Гепатит А часто называют «болезнью грязных рук».
Факторы повышающие риск заболеть гепатитом А
Риск заболеть гепатитом А выше у:
Как вирус гепатита А действует на печень?
Вирус гепатита А передается фекально-оральным путем, то есть попадает в организм человека через рот с загрязненной пищей или водой, содержащие вирусы. Попадая в кишечник, вирус всасывается в кровь и проникает в печень. В клетках печени (гепатоцитах), вирус размножается, и изменяет их структуру и разрушает их. Далее вирус попадает в желчь, которая выбрасывается в кишечник. Вместе с желчью вирусы выводятся из организма с каловыми массами. В развитии гепатита А принимает участие и иммунная система человека. Дело в том, что во время размножения (репликации) вируса в гепатоците изменяется структура специальных маркеров (опознавателей) клеток печени и иммунная система начинает рассматривать их как чужеродные. В организме начинают вырабатываться антитела - вещества, вызывающие гибель гепатоцитов, которые усиливают губительное действие вируса на ткани печени.
Через какое время после заражения гепатит А начнет проявляться?
Инкубационный период вирусного гепатита А (время с момента заражения до появления симптомов) составляет в среднем 30 дней, однако может колебаться от двух недель до полутора месяца.
Каковы симптомы и признаки вирусного гепатита А?
Нередко вирусный гепатит А протекает бессимптомно, или под маской другой болезни (например, гастроэнтерит, грипп, простуда), но, как правило, некоторые из нижеперечисленных симптомов могут указать на наличие гепатита:
Слабость, повышенная утомляемость, сонливость, у детей плаксивость и раздражительность.
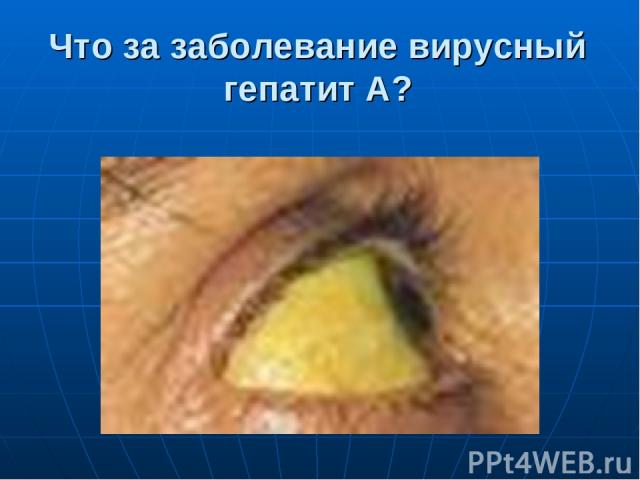
У детей гепатит А довольно часто протекает бессимптомно или под видом острого гастроэнтерита (воспаления слизистой оболочки желудка и кишечника). Также развитие гепатита А у ребенка может напоминать грипп или простуду. В подобных случаях потемнение мочи и/или обесцвечивание кала, а также появление желтухи указывают на то, что ребенок болен именно гепатитом.
Вышеперечисленные симптомы характерны для любого типа вирусного гепатита, поэтому только на основании симптомов нельзя поставить диагноз острого вирусного гепатита А.
Что делать при подозрении на вирусный гепатит А?
При появлении симптомов, характерных для вирусного гепатита необходимо сразу же обратиться к врачу. Для выявления вирусного гепатита А (HAV) необходимо провести серологический анализ крови на наличие антител к вирусу гепатита А - anti-HAV IgM. При попадании вируса гепатита в кровь, организм немедленно начинает борьбу с вирусом, продуцируя против него антитела. Наличие в крови антител anti-HAV IgM может с высокой точностью указать на острый вирусный гепатит А.
В чем состоит опасность гепатита А?
Из всех известных типов вирусного гепатита (В, С, D, E) вирусный гепатита А является наиболее щадящим для печени. Острый вирусный гепатит А, как правило, длится около 6 недель и самостоятельно разрешается полным выздоровлением. Крайне редки случаи перехода острого вирусного гепатита А в фульминантную (молниеносную) форму с последующим летальным исходом. Такое развитие болезни более вероятно у лиц, уже болеющих гепатитом В или С.
Как лечить острый вирусный гепатит А?
Основными принципами лечения гепатита А являются соблюдение диеты и поддерживающая терапия (симптоматическое лечение).
Лечение гепатита А проводится под контролем врачей инфекционистов. Самостоятельное лечение гепатита А недопустимо. В течение всего периода болезни больного гепатитом А изолируют от коллектива (особенно важно в случае детей). Больной гепатитом А перестает быть заразным примерно после 3 недели болезни.
Диета при гепатите А
Больному гепатитом А рекомендуют исключить из рациона питания жирное мясо, печень, жареные блюда, алкоголь, шоколад, газированные напитки.
В рацион питания включают молоко и молочные каши, кефир, отварные овощи, нежирные сорта мяса и рыбы, фруктовые соки, мед.
Симптоматическое лечение гепатита А
Для лечения гепатита А специальные противовирусные препараты не нужны. Наш организм в состоянии сам побороть инфекцию. Лечение гепатита А заключается в поддержании некоторых функций печени, страдающих во время болезни. Так, организм нуждается детоксикации – удалении токсинов, которые больная печень пока не в состоянии обезвредить сама. Детоксикация проводится с помощью специальных растворов, которые разбавляют кровь и снижают в ней концентрацию токсических веществ (гемодез). Кроме детоксикации для лечения гепатита А применяют гепатопротекторы – это лекарства, которые защищают клетки печени. Кроме прочего, для скорейшего выздоровления необходимо восполнить запас витаминов, помогающих организму поправиться после болезни.
Профилактика гепатита А
Гепатит А часто называют «болезнью грязных рук», так как несоблюдение правил гигиены значительно повышает риск заболевания гепатитом А. Чтобы избежать заражения необходимо тщательно мыть руки с мылом перед едой, хорошо мыть под проточной водой фрукты и овощи, употреблять в пищу продукты, подверженные правильной термической обработке, пить воду из проверенных источников, или кипятить воду перед употреблением.
Иммунитет и прививка от гепатита А
Человек, переболевший гепатитом А скорее всего больше никогда не заболеет им вновь. Дело в том, что после выздоровления в крови человека навсегда остаются антитела против вируса гепатита А, которые при повторном попадании вируса сразу же атакуют его, не позволяя вызвать болезнь.
Иммунитет против гепатита А можно приобрести и при помощи вакцинации (прививки). Вакцина против гепатита А состоит из мертвых вирусов гепатита, которые не в состоянии вызвать болезнь, но могут вызвать выработку иммунитета. Иммунитет, развившийся после вакцинации, сохраняется в течение 5-10 лет, защищая человека от заражения гепатитом А.
Кому показана вакцинация против гепатита А?
Поставить прививку от гепатита А может любой желающий человек, не перенесший гепатит А ранее. Чтобы узнать перенес человек гепатит А или нет, достаточно сделать серологический анализ крови на наличие антител против вируса. Если они отсутствуют – значит организм еще никогда не встречался с вирусом гепатита А и подвержен высокому риску заболевания. В таком случае показана вакцинация.

Будьте здоровы!
 В целях обеспечения санитарно-эпидемиологического благополучия, а также предупреждения возникновения случаев массовых инфекционных заболеваний среди населения Гродненской области наше учреждение дошкольного образования присоединилось к профилактическому движению "Чистые руки".
В целях обеспечения санитарно-эпидемиологического благополучия, а также предупреждения возникновения случаев массовых инфекционных заболеваний среди населения Гродненской области наше учреждение дошкольного образования присоединилось к профилактическому движению "Чистые руки".
Так, с воспитанниками группы "Звездочка" медицинская сестра Лавник Наталья Ростиславовна провела беседу "Чистые руки - залог здоровья". Ребята рассматривали иллюстрации с изображением предметов гигиены, отгадывали загадки по теме, а затем в игровой форме повторили последовательность движений обработки рук. В вечернее время был организован просмотр фильма из сериала "Фиксики" "Про микробы или зачем постоянно мыть руки?"
Иформационно-просветительная работа о необходимости соблюдения правил личной гигиены прошла и во всех возрастных группах: беседы с рассматриванием иллюстраций, дидактические игры "Что сначала, что потом?", "Предметы гигиены", "Сложи картинку", сюжетно-ролевые игры "Аптека", "На приеме у врача" и др., чтение художественной литературы по теме.
В уголках для родителей, на сайте учреждения размещены памятки, рекомендации "Как правильно мыть руки", "Профилактика коронавирусной инфекции", "Чистые руки – залог здоровья".
Для педагогов учреждения в рамках акции предложены памятки "Последовательность движения рук при обработке их антисептиком", "Чистые руки".
Надеемся, что добрая привычка мыть руки с мылом поможет избежать серьезных заболеваний!
.jpg)
Воспитание привычки часто и тщательно мыть руки будет способствовать снижению числа заболеваний среди населения разных возрастов, особенно среди детей.
Наши руки являются одним из главных способов взаимодействия с окружающей средой. Подумайте только, скольких предметов вы касаетесь ежедневно – двери, столы, пища, домашние животные. Сотни или тысячи других людей также не раз прикасались к этим предметам, и у большинства из них, возможно, были далеко не стерильные руки. Люди с простудными заболеваниями или воспаленным горлом десятки раз касаются своего рта или носа. Таким образом, они передают инфекционные бактерии или вирусы на поверхности всех тех предметов, которые они трогают в течение дня. Затем мы идем следом и собираем оставленные ими микробы собственными руками, которыми касаемся потом своих глаз, носа или рта и вскоре сами становимся зараженными.
 Предназначение мыла не в том, чтобы убивать микробов; оно должно растворять грязь и смывать ее вместе с микробами. Горячая вода не является необходимым условием для эффективности мыла, а теплая помогает мылу растворять грязь. Наиболее важным условием является время – для достижения результата руки нужно намыливать в течение, по крайней мере, 15 секунд или дольше.
Предназначение мыла не в том, чтобы убивать микробов; оно должно растворять грязь и смывать ее вместе с микробами. Горячая вода не является необходимым условием для эффективности мыла, а теплая помогает мылу растворять грязь. Наиболее важным условием является время – для достижения результата руки нужно намыливать в течение, по крайней мере, 15 секунд или дольше.
Вот некоторые простые правила, которые помогут снизить риск развития инфекции у вас и членов вашей семьи:
Необходимость опрятности, содержание в чистоте лица, тела, прически, одежды, обуви продиктована не только требованиями гигиены, но и нормами человеческих отношений. Распространение инфекционных заболеваний тесно связано с социально-экономическими условиями общества, природными факторами, а также санитарной культурой населения. Воспитание у людей навыков личной и общественной гигиены играет важнейшую роль в охране их здоровья, способствует правильному поведению в быту, в общественных местах.
Подготовила медицинская сестра Лавник Н.Р.
.jpg)
Педикулез (вшивость) - это паразитарное заболевание кожи возбудителем которого является человеческая вошь – мелкое насекомое, паразитирующее на коже и одежде. Проявляется педикулез, в основном, зудом в месте укусов вшей (зуд кожи головы, зуд в области половых органов). Причины возникновения педикулеза. Как правило, педикулез развивается при неблагоприятных условиях внешней среды (большие коллективы людей, отсутствие элементарных гигиенических условий, низкий культурный и экономический уровень общества). Иногда вшивость возникает и у чистоплотных людей при контакте с зараженным вшами человеком. Головной педикулез. Причиной головного педикулеза является головная вошь (Pediculus humanus capitis). Головные вши живут до 40 дней. В течение 35 дней вошь откладывает до 10-12 яиц (гнид) в день.
Гниды выглядят как маленькие (2-3 мм) серебристые пузырьки прикрепленные к волосам. Гниды могут быть живыми и мертвыми. Мертвые гниды обычно имеют тусклую окраску. Осложнения при педикулезе:
Профилактика педикулеза. Профилактика педикулеза заключается в соблюдении гигиенических мер. Соблюдение личной гигиены. Необходимо регулярно менять белье и одежду (не реже 2-х раз в неделю). Также важно постоянно стирать постельное белье при высокой температуре (следует избегать чужих постельных принадлежностей).
Следует тщательно проглаживать одежду (особенно в области швов). Профилактические мероприятия в некоторых коллективах (детских садах, школах, студенческих общежитиях) должно осуществляться воспитателями и врачами прикрепленными к детскому учреждению.
При обнаружении головных вшей их вычесывают частым гребнем, соблюдая осторожность, чтобы не рассеять паразитов. Для уничтожения вшей у взрослого населения и детей с 5 лет рекомендуются следующие средства: лосьоны - "Ниттифор", "Нитилон", "Лонцид"; шампуни - "Биосим", "Веда - 2", "Лаури", "Салюцид", "Паразидоз". Норма расхода препаратов зависит от густоты и длины волос, степени зараженности вшами. При платяном педикулезе проводят санитарную обработку (моют тело горячей водой с мылом) и одновременно дезинсекцию белья, верхней одежды, постельных принадлежностей и жилых помещений. Индивидуальная профилактика сводится к регулярному мытью тела со сменой нательного и постельного белья, периодическому осмотру детей дома, а также в детских коллективах, контрольному осмотру белья на педикулез при неудовлетворительных санитарно-бытовых условиях (длительное пребывание в пути); предупреждение контакта с завшивленными людьми.
Если Вы узнали о случае педикулеза в детском саду, попросите вашего ребенка:
Если Ваш ребенок заразился вшами:
Будьте внимательны к себе и окружающим! Будьте здоровы!
Источник: учреждение здравоохранения "23-я городская детская поликлиника"
Осенняя непогода, зимние холода, неустойчивая погода весной всегда сопровождаются острыми респираторными инфекциями (ОРИ) или гриппом. Какая же разница ОРИ и гриппом?
Острое респираторная инфекция охватывает большое количество заболеваний, во многом похожих друг на друга, имеющих сходную клиническую картину с гриппом, но вызывают эти заболевания более 200 совершенно других вирусов.
Грипп – это острое респираторное заболевание, возбудителем которого являются вирусы гриппа нескольких типов (А, В и С).
Грипп – болезнь, с которой знаком каждый. Практически нет людей, которые хотя бы раз в жизни не болели бы гриппом. Грипп коварен и опасен, прежде всего, развитием серьезных постгриппозных осложнений (бронхитов, пневмоний, поражений сердечной мышцы и т.д.), а также обострением уже имеющихся хронических заболеваний. Не исключены и смертельные исходы. Особенно, это касается ослабленных людей, лиц пожилого возраста и детей.
Пути передачи гриппа
Больной гриппом человек с первых часов заболевания является источником инфекции. Вирус передается воздушно-капельным путем. При кашле, чихании, разговоре из носоглотки больного выбрасываются частицы слюны, слизи, мокроты с болезнетворной микрофлорой, в том числе с вирусами гриппа. Заражение может происходить через предметы обихода (полотенца, носовые платки, посуду).
После заражения инкубационный (скрытый) период составляет от нескольких часов до 1-2 дней при гриппе А и до 3-4 дней - при гриппе В.

Основные симптомы гриппа
появление озноба;
внезапное резкое повышение температуры тела;
общее недомогание;
боль в мышцах;
головная боль (преимущественно в области лба);
вялость или возбуждение;
покрасневшие глаза и лицо;
сухое навязчивое покашливание;
заложенность носа с незначительными выделениями.
Самолечение при гриппе недопустимо, особенно для детей и лиц пожилого возраста. Предугадать течение гриппа невозможно, а осложнения могут быть самыми различными. Только врач может правильно оценить состояние больного. Поэтому необходимо сразу вызвать врача на дом. Госпитализации подлежат больные с тяжелым течением болезни и осложнениями, а также страдающие хроническими заболеваниями сердечно-сосудистой системы, органов дыхания и других систем. Если врач настаивает на госпитализации – не стоит отказываться.

При более легком течении заболевания возможно лечение в домашних условиях. Лекарственные препараты должен назначить врач. Какие медикаменты нужны - решает врач в зависимости от состояния организма. Выбор и назначение лекарств зависят также от признаков и тяжести заболевания.
Больные должны соблюдать постельный режим в течение всего лихорадочного периода во избежание осложнений. Необходимо неукоснительно выполнять все рекомендации врача, своевременно принимать выписанные лекарства.
Температура воздуха в комнате, где находится больной, должна быть 20-21ºС, а во время сна - ниже; частое проветривание облегчает дыхание, уменьшает насморк.
![]() Питание не требует особой коррекции. Питьевой режим имеет немаловажное значение. Больной теряет много жидкости с потом, при дыхании, поэтому он должен много пить: чай, морсы, овощные отвары.
Питание не требует особой коррекции. Питьевой режим имеет немаловажное значение. Больной теряет много жидкости с потом, при дыхании, поэтому он должен много пить: чай, морсы, овощные отвары.
Больной должен быть изолирован на 7 дней, в домашних условиях – в отдельной комнате.
Предметы обихода, посуду, а также полы необходимо протирать дезинфицирующими средствами, уход за больным – проводить в марлевой (или одноразовой) повязке.
Меры профилактики и защита
В Республике Беларусь создана система мероприятий, предусматривающих комплексную защиту населения от гриппа. Комплексный характер защиты населения от гриппа предполагает, в первую очередь, специфическую профилактику с использованием вакцин, неспецифическую профилактику с использованием лекарственных препаратов, проведение противоэпидемических мероприятий в очагах инфекции, а также проведение оздоровительных и общеукрепляющих мероприятий.
Специфическая профилактика
Единственным научно обоснованным эффективным методом предупреждения гриппа является вакцинация. Ее преимущества очевидны. Прежде всего, это строгая специфичность вакцин к наиболее актуальным в сезоне штаммам вируса гриппа. Вакцинопрофилактика более чем в 2 раза превышает эффективность неспецифических средств профилактики. Не требует значительных материальных затрат, так как прививка проводится однократно или двукратно (детям). Вакцины применяются более 50 лет, за этот период их безопасность и эффективность возросли. Все разрешенные вакцины в Республике Беларусь проходят лабораторный контроль качества.
Неспецифическая профилактика
Отмечено, что профилактическая поддерживающая терапия тоже важна в период эпидемии гриппа и ОРИ. Конечно, закаленные люди менее подвержены респираторным заболеваниям. Болезни подстерегают тех, у кого слабые защитные силы и иммунитет.
Рекомендуется повышать защитные силы организма, заниматься физической культурой. При выполнении упражнений, выделяемый пот выводит токсические вещества. Ускоряется обмен кислородом между кровеносной системой и легкими.
Немаловажное значение имеет закаливание. Очень хорошо по утрам принимать контрастный душ. Но если это сделать невозможно, просто обмойте холодной водой шею, уши, затылок, а затем насухо вытритесь. Можно обтереть все тело сначала влажным, а затем сухим полотенцем. После теплого душа неплохо обмыть ноги холодной водой, после чего хорошо их растереть, надеть теплые носки и быстро походить минут 15-20. Эта процедура особенно полезна, если вы пришли домой с мороза или чувствуете первые признаки заболевания.

Не последнее значение в период подъема острых респираторных инфекций и гриппа имеет правильное питание, которое благоприятно воздействует на работу желудочно-кишечного тракта и, следовательно, помогает выведению из организма вредных бактерий и микробов. Следует включать в рацион больше фруктов, овощей, зелени, богатых витамином С (капуста, как свежая, так и квашеная, свёкла, лимон, смородина), обогащать блюда растениями, содержащими большое количество фитонцидов (лук, чеснок, петрушка, сельдерей).

В это время желательно увеличить прием молочнокислых продуктов. Особенно это важно для людей пожилого возраста, тех, кто страдает хроническим насморком, бронхитом, сенной лихорадкой.
А вот рафинированные продукты, в частности мучные изделия из высоких сортов пшеницы, следует ограничить. Для профилактики гриппа и ОРЗ полезны соки, морсы, кисели из малины, смородины, клюквы. Их можно пить вместо воды без ограничения в течение всего дня и взрослым, и детям. Питьё должно быть обильным и теплым. Помимо указанных напитков очень полезны чаи на основе трав с добавлением меда, лимона. Исключительно полезным лекарственным средством и антиоксидантом является шиповник. Употребление шиповника способствует укреплению иммунитета, оздоровлению пищеварительной системы. Особенно полезно употребление шиповника в холодное время года, когда организм так нуждается в витаминах и укреплении иммунитета.
Витамина С в шиповнике содержится больше, чем в цитрусовых и черной смородине. Богат он каротином, железом, калием, фосфором, марганцем и магнием. Содержит шиповник дубильные вещества, фитонциды, органические кислоты и антиоксиданты.
Следует уменьшить употребление алкоголя и курение. Во время злоупотребления алкоголем подавляется иммунная система. Это приводит к предрасположенности к осложнениям. По статистике люди, которые курят, чаще болеют гриппом и страдают от его осложнений. Дым табака сушит слизистую носовых проходов и парализует функцию выведения вирусов гриппа из носа, бронхов, легких. Причем заметное снижение иммунной системы наблюдается даже при пассивном курении(если вы сами не курите, но находитесь рядом с курящим человеком).
В этом период важно не переохлаждаться. Особенно это касается ног. Работа организма устроена так, что это подавляет защитные силы организма. Благодаря чему, вирусы легко проникнут в организм. Необходимо носить одежду и обувь соответственно погоде.
Если произошло непредвиденное переохлаждение, рекомендуется как можно скорее принять горячую ванну или душ, прогреть максимально ноги и принять горячий чай с лимоном.
В общем-то, вирусные эпидемии характерны для периода наступления холодов, главным образом из-за совместного влияния двух факторов - переохлаждения и высокой концентрации вирусов в помещениях, которые меньше проветриваются по сравнению с летом. Регулярное проветривание помещения является важным условием в профилактике гриппа.
Центральное отопление сушит слизистые оболочки, и как результат – организм становится больше уязвимым к вирусам ОРB и гриппа. На работе в помещении часто находится много людей, что приводит к большому количеству циркулирующих микробов.
Проветривание улучшит состояние слизистых оболочек и уменьшит от микробов в воздухе.
Для того чтобы организм был крепким, ему нужен также полноценный сон.
Не забывайте о правилах личной гигиены.
Большая часть вирусов гриппа передается прямым контактом. Например, инфицированный чихнет в руку, потом прикоснется к телефонной трубке, компьютерной клавиатуре, дверной ручке и т.д. А микроорганизмы способны жить на предметах от нескольких часов до нескольких недель! И поэтому они могут легко попасть в организм незараженного человека. Не прикасайтесь немытыми руками к носу, глазам, рту! Руки нужно мыть как можно чаще. Если нет возможности вымыть под краном, протирайте влажными салфетками или желательно применение специальных антибактериальных средств.
Если вы выполните большую часть приведенных выше рекомендаций профилактики  ОРИ и гриппа – прекрасно! И тем не менее не искушайте судьбу – избегайте контакта с людьми, которые выглядят больными (часто чихают, кашляют, с признаками жара).
ОРИ и гриппа – прекрасно! И тем не менее не искушайте судьбу – избегайте контакта с людьми, которые выглядят больными (часто чихают, кашляют, с признаками жара).
Кроме того, старайтесь избегать нахождения в местах скопления людей в период эпидемии, а если это невозможно, то перед выходом из дома необходимо смазывать носовые ходы оксолиновой мазью. Стараться в этот период не посещать массовые мероприятия, особенно те, которые проводятся в помещениях.
Соблюдайте правила респираторного этикета.
Не ленитесь, заботьтесь о себе — и простуда и грипп Вам не страшны!
 Острые кишечные инфекции (ОКИ) – это многочисленная группа заболеваний, вызываемых различными микроорганизмами с преимущественным поражением желудочно-кишечного тракта.
Острые кишечные инфекции (ОКИ) – это многочисленная группа заболеваний, вызываемых различными микроорганизмами с преимущественным поражением желудочно-кишечного тракта.
К острым кишечным инфекциям относятся: дизентерия, сальмонеллез, гастроэнтерит, вирусный гепатит А, пищевые токсикоинфекции, брюшной тиф и паратифы. В последние годы возросла роль вирусов в возникновении острых кишечных инфекций: ротавирусный гастроэнтерит, инфекция норволк-вирусная (эпидемический вирусный гастроэнтерит).
Острые кишечные инфекции могут встречаться в любое время года, но пик заболеваемости бактериальными инфекциями приходится на летний сезон. Большинство возбудителей кишечных инфекций отличаются высокой устойчивостью. Например, возбудители брюшного тифа и паратифов остаются жизнеспособными в молоке более 70 дней, в воде – несколько месяцев. Дизентерийные микробы живут и размножаются в молоке около 6 дней, в речной воде сохраняются до 35 дней, вирусы сохраняют жизнеспособность на различных объектах окружающей среды от 10-15 дней до 1 месяца, в фекалиях - до 7 месяцев.
Как проявляются кишечные инфекции?
Как правило, они начинаются остро, с повышения температуры, , жидкого стула, болей в животе, может быть тошнота и рвота, озноб, а в тяжелых случаях – выраженная интоксикация и обезвоживание.
Как происходит заражение?Все кишечные заболевания имеют фекально-оральный механизм передачи, т.е. заразиться можно через пищу, воду, контактно-бытовым путем.
Основные распространители кишечных инфекций – больные люди.Опасными могут быть не только те, у кого кишечное расстройство ярко выражено, но и люди больные настолько легко, что они даже не обращаются за медицинской помощью. Именно среди них особенно часто обнаруживаются носители заразных микробов. Не менее опасны практически здоровые бактерионосители, ведь их не изолируют, они широко и свободно общаются с другими людьми и, не считая себя способными заражать, не соблюдают мер предосторожности.
При всех кишечных инфекциях наиболее заразны выделения больного. Недуг же развивается лишь в том случае, когда микроб попадает в организм через рот. В большинстве случаев в этом повинны наши собственные руки. Сначала микробы попадают на них - достаточно для этого взяться за ручку дверей или спускового устройства туалета, прикоснуться к предметам, которыми пользовался больной, и позабыть о необходимости вымыть руки. С загрязненных рук микробы могут попасть в пищевые продукты. В фарше, мясе, холодных закусках, молоке, молочных продуктах, кремовых изделиях, салатах условия для жизни и размножения кишечных микробов самые благоприятные. При этом сами эти зараженные продукты кажутся вполне свежими, пригодными к еде. Вот почему всем, кто готовит пищу, надо соблюдать большую осторожность. Соблюдение правил приготовления пищи и хранения продуктов - важная защитная мера. В каждом доме надо иметь отдельные доски для разделки сырого и вареного мяса, рыбы, овощей. Если пользоваться одной доской, одним и тем же ножом, в уже сваренные продукты могут быть внесены опасные микробы. Уже через два-три часа они при комнатной температуре размножаются и достигнут такого количество, которое способно вызвать заболевание.
В связи с этим следует напомнить: продукты, особенно вареные, необходимо хранить на холоде, всячески оберегать их от мух и перед едой подвергать термической обработке.
Еще один важный путь передачи возбудителей – загрязненная вода. В жаркие месяцы большую осторожность должны проявлять все, кто выезжает отдыхать за город – всегда следует брать с собой запас кипяченой воды, чтобы не приходилось пользоваться непроверенными источниками. Купленные на рынках овощи и фрукты необходимо промывать кипяченой водой. Заразиться можно и купаясь в реке, пруде, озере, ведь нередко при этом люди заглатывают воду.
Самый надежный путь предупредить распространение кишечных заболеваний – заранее обезвредить источник инфекции. Вот почему своевременное обращение в лечебное учреждение при любом расстройстве желудочно-кишечного тракта приобретает исключительное значение. Врач может при необходимости изолировать больного, провести дезинфекцию, начать лечение. Не занимайтесь самолечением!
ПРОФИЛАКТИКА ОСТРЫХ КИШЕЧНЫХ ИНФЕКЦИЙ
Чтобы уберечься от заражения, необходимо:
 - Строго соблюдать правила личной гигиены, тщательно мыть руки с мылом перед приготовлением пищи, перед едой, после посещения туалета, после прихода с улицы. Тщательно мыть фрукты, овощи, ягоды перед употреблением. Приготовленную пищу оставлять при комнатной температуре не более двух часов.
- Строго соблюдать правила личной гигиены, тщательно мыть руки с мылом перед приготовлением пищи, перед едой, после посещения туалета, после прихода с улицы. Тщательно мыть фрукты, овощи, ягоды перед употреблением. Приготовленную пищу оставлять при комнатной температуре не более двух часов.
- Соблюдать температурный режим и сроки хранения продуктов в холодильнике.
- Отказаться от приобретения продуктов у случайных лиц или в местах несанкционированной торговли. Выбирать безопасные пищевые продукты
- Не допускать соприкосновения сырых продуктов (мясо, овощи,

фрукты, яйца, морепродукты) и тех, которые не будут подвергаться термической обработке (колбаса, масло, сыр, творог, хлеб). Переносить и держать их в разных упаковках. Использовать раздельные кухонные принадлежности (ножи, доски, посуду).
- Обращать внимание на сроки годности продуктов, особенно скоропортящихся – вареная колбаса, салат, творог, молоко, пирожные и т. д.
- Тщательно готовить пищу; употреблять пищу по возможности сразу после приготовления;
- Защищать пищу от насекомых, грызунов, вести борьбу с мухами и тараканами.

– Содержать кухню в чистоте;
– Использовать качественную, чистую воду.
- Не купаться в водоемах, где купание не рекомендуется или запрещено.
Помните: соблюдение этих простых правил поможет вам предохранить себя от заболевания острыми кишечными инфекциями!
Среди множества разнообразных факторов, постоянно действующих на развитие детского организма и его здоровье, важнейшая роль принадлежит питанию. Характер питания в раннем детстве накладывает отпечаток и влияет на дальнейшее развитие ребенка и его состояние здоровья не только в детско-подростковом возрасте, но и во взрослой жизни.
Что понимается под правильным питанием и каким оно должно быть для ребенка дошкольного возраста?
Правильное или рациональное питание – это такое питание, которое обеспечивает укрепление и улучшение здоровья, физических и духовных сил человека, предупреждение и лечение заболеваний. Одним словом, правильное питание – это здоровое питание.
Питание ребенка дошкольного
возраста должно быть:
Во-первых, полноценным, содержащим в необходимых количествах белки, жиры, углеводы, минеральные вещества, витамины, воду.
Во-вторых, разнообразным, состоять из продуктов растительного и животного происхождения. Чем разнообразнее набор продуктов, входящих в меню, тем полноценнее удовлетворяется потребность в пище.
В-третьих, доброкачественным - не содержать вредных примесей и болезнетворных микробов. Пища должна быть не только вкусной, но и безопасной.
В-четвертых, достаточным по объему и калорийности, вызывать чувство сытости. Получаемое дошкольником питание должно не только покрывать расходуемую им энергию, но и обеспечивать материал, необходимый для роста и развития организма.
Характеристика основных компонентов пищи
Белки – занимают особое значение, так как без них не может осуществляться построение основных элементов органов и тканей. Они не могут быть заменены другими пищевыми веществами.
Источниками белка являются мясо, рыба, молоко и молочные продукты, яйца (животные белки), а также хлеб, крупы, бобовые и овощи (растительные белки). Недостаток в рационе ребенка белков не только замедляет нормальный рост и развитие, но и влияет на функцию головного мозга и работу иммунной системы организма. Поэтому белки должны постоянно включаться в рацион дошкольников и школьников.
Жиры – это источник энергии, принимают участие в обмене веществ, способствуют выработке иммунитета. Источники жиров - масло сливочное и растительное, сливки, молоко, молочные продукты (сметана, творог, сыр), а также мясо, рыба и др.
Углеводы – основной источник энергии, способствует усвоению в организме белков и жиров. Содержатся в свекловичном, тростниковом сахаре, меде, ягодах, фруктах. Они быстро усваиваются в организме и обеспечивают поддержание сахара в крови. Сложные углеводы содержатся в муке, картофеле, овощах в виде крахмала.
Избыточное же количество углеводов ведет к нарушению обмена веществ.
Большое значение в рационе питания имеет вода, так как без нее не могут происходить жизненные процессы. В сутки для ребенка необходимо около полутора литров воды.
Минеральные соли и микроэлементы являются строительным материалом для органов, тканей, клеток и их компонентов. Обеспечить их поступление в организм особенно важно в период активного роста и развития ребенка.
Минеральные вещества делят на две группы в зависимости от содержания в организме: макроэлементы, или минеральные соли (натрий, калий, кальций, фосфор, магний, хлориды, сульфаты и др.) и микроэлементы (железо, медь, цинк, хром, марганец, йод, фтор, селен и др.). Содержание макроэлементов в организме может составлять до 1 кг. Микроэлементы не превышают десятков или сотен миллиграммов. Наибольшее количество микроэлементов и минеральных веществ содержится в следующих продуктах:
- кальций и фосфор - в молоке и кисломолочных продуктах, рыбе, яйцах, бобовых;
- магний - в различных злаковых (хлеб, крупы, бобовые);
- железо – в печени (свиная и говяжья), овсяной крупе, персиках, яичном желтке, рыбе, яблоках, зелени, изюме.
Витамины - в суточном рационе должно быть достаточное количество всех витаминов. Витамины необходимы для нормального течения биохимических реакций в организме, усвоения пищевых веществ, роста и восстановления клеток и тканей. Овощи, фрукты, ягоды являются богатым источником минеральных солей и витаминов. Однако в процессе кулинарной обработки эти вещества в значительной мере утрачиваются. Поэтому детям следует давать больше овощей, фруктов и ягод в сыром виде и обогащать витаминами готовые блюда, добавляя в них сырые соки и зелень.

Надежная защита детей от болезней – регулярное местное и общее закаливание, рациональное питание с достаточным количеством фруктов и овощей. Медициной разработаны методы закаливания детского организма. Давайте поговорим о некоторых правилах, которые должны знать в каждой семье, где есть дети.
Обтирания. К наиболее простым, но специальным методам закаливания, которые можно начинать уже с 4-5 месяцев, относятся влажные обтирания. Проводить эту процедуру лучше утром, после ночного сна. Варежку из мягкой мохнатой ткани смачивают в воде, отжимают и обтирают сначала руки, затем грудь и живот, спину, ягодицы, ноги малыша. После этого тело ребенка обтирают мягким полотенцем промокательными движениями, а затем растирают мохнатым полотенцем до покраснения кожи.
Начинают обтирания детей первого года жизни при температуре воды 36-37 градусов. В дальнейшем ее еженедельно снижают на 1 градус, доводя до 28-30 градусов. Для 2-3-летних малышей температуру воды снижают до 25-26 градусов. Если эту процедуру впервые начинают проводить с детьми дошкольного возраста, то начальная температура может быть 30-32 градуса с постепенным снижением ее в той же последовательности, что и у детей раннего возраста, до 18-20 градусов. Вся процедура должна занимать не более 5 минут.
Общие обливания и душ. Общее обливание можно проводить ребенку после

года, а к душу его постепенно приучают после трех лет. Во время обливания снижайте температуру воды в течение недели на 1 градус. Исходная температура 33-35 градусов, затем ее доводят до 16-18 градусов. После процедуры вытирают ребенка и одевают. Не все дети могут спокойно переносить водные процедуры. Лучше проводить их в виде игры: например, облейте из лейки вначале «крокодильчика», потом обрызгайте малыша, дайте ему обтереть полотенчиком игрушку и пр.
Ножные ванны. С 3-4 лет ребенку можно делать ножные

ванны. В таз с водой (ее температура 25-27 градусов) погружают ступни ног ребенка на 1 минуту. На второй день длительность процедуры (при данной температуре) увеличивают на 1 минуту, к десятому дню – до 10 минут. Затем температуру воды снижают на 5-7 градусов. В случае хорошей переносимости после 20-го дня применяют еще более прохладную воду (16-18 градусов) по той же схеме, т.е. ежедневно увеличивают длительность процедуры на 1 минуту, фиксируя время в дневнике. После каждой процедуры ножки насухо вытирают и растирают до ощущения приятной теплоты.
Хождение босиком. Начинать хождение босиком, как и любой вид закаливания, нужно постепенно. Ходить можно по мокрому холодному полотенцу или коврику. Постепенно увеличивая время и площадь охлажденной поверхности, добиваются хорошего закаливающего эффекта. Начинать рекомендуется с обрызгивания пяток ребенка водой комнатной температуры, а затем – холодной.
После приступают к хождению по мокрому коврику, к окунанию стоп в холодную воду. Только после этого этапа закаливания постепенно начинают хождение босиком по росе, холодной траве и даже по снегу. Чтобы процедура была приятна ребенку, желательно проводить ее в виде игры. Полезно, если с раннего возраста родители приучают детей бегать босиком по комнате, во дворе, когда это не представляет опасности. Это простое и эффективное закаливание применялось у всех народов с давних времен.

Купание. Купание в открытых водоемах –эффективный метод закаливания детей. Продолжительность первого пребывания в воде не должна быть более 3 минут для дошкольников, 5 минут для старших детей. В дальнейшем длительность купания увеличивается до 15 минут. Нельзя начинать купание, если малыш потный, дайте ему остыть. Находясь в воде, ребенок должен больше двигаться (под присмотром взрослых). При первых признаках озноба прекратите купание и разотрите ребенка сухим полотенцем, оденьте и поиграйте с ним в подвижные игры.
В баню с ребенком. Вам известно, что баня – отличное закаливающее средство? Люди издавна ценили баню за чудесную способность снимать усталость, паром и сухим жаром пользовались для сохранения здоровья. Регулярное посещение бани или сауны снижает частоту, тяжесть и продолжительность течения болезней дыхательной системы, вирусных инфекций. Это может быть одним из средств оздоровления часто и длительно болеющих детей. Если вы решили взять в баню или сауну ребенка 4-5 лет и старше, это можно только приветствовать, но при этом следует знать и строго придерживаться некоторых правил. Вначале перед входом в баню многие дети волнуются, а иногда испытывают даже страх. Постепенно освоившись с обстановкой и увидев, что из парной есть путь в прохладную среду, дети успокаиваются. Обычно после второго-третьего посещения бани процедура начинает ребенку нравиться.
 К жару ребенка, как и к холоду, надо приучать постепенно. В первые посещения не обязательно сразу его поднимать на полок. Пусть посидит у его подножия и погреется. Пребывание в парной первое время может ограничиться 20-30 секундами, потом – 1-2 минутами, в дальнейшем достичь пяти минут.
К жару ребенка, как и к холоду, надо приучать постепенно. В первые посещения не обязательно сразу его поднимать на полок. Пусть посидит у его подножия и погреется. Пребывание в парной первое время может ограничиться 20-30 секундами, потом – 1-2 минутами, в дальнейшем достичь пяти минут.
Когда ребенок привыкнет, можно с его согласия похлестать веником. Потом ему понравится париться с веником самостоятельно. Похлестывание веником – своеобразный массаж, усиливающий кровообращение в коже, мышцах, способствующий усилению обмена веществ, открытию кожных пор. Возникает закономерный вопрос: а всем ли детям можно ходить в парную? Увы, нет. Если у ребенка заболевание сердца, печени, почек, какие-либо серьезные проблемы с нервной системой, то от бани следует воздержаться. Временно противопоказана баня при острых инфекционных заболеваниях, сопровождающихся температурой. Но для большинства детей баня очень полезна.
Загорайте правильно. Научно обосновано, что
 разумное использование солнечных лучей также является одним из закаливающих средств. Умеренное ультрафиолетовое облучение повышает устойчивость организма к простудным, инфекционным и другим заболеваниям. Загар способствует образованию в детском организме витамина D, без которого невозможен нормальный обмен кальция и фосфора – главных строительных материалов для формирования роста костной системы. Он является одним из профилактических средств против рахита.
разумное использование солнечных лучей также является одним из закаливающих средств. Умеренное ультрафиолетовое облучение повышает устойчивость организма к простудным, инфекционным и другим заболеваниям. Загар способствует образованию в детском организме витамина D, без которого невозможен нормальный обмен кальция и фосфора – главных строительных материалов для формирования роста костной системы. Он является одним из профилактических средств против рахита.
 В первые дни пребывания ребенка на пляже разденьте его, и пусть он поиграет в тени. На голове должна быть панамка! Лучше всего начинать загорать утром до 10 часов или вечером после 17 часов. Первые солнечные ванны продолжаются для маленьких детей 2-3 минуты, для старших – от 5 до 7 минут. Затем время солнечных ванн увеличивается. Нельзя допускать перегрева тела, ожогов кожи. Перед тем, как идти на пляж, не мойте ребенка с мылом и не наносите питательный крем.
В первые дни пребывания ребенка на пляже разденьте его, и пусть он поиграет в тени. На голове должна быть панамка! Лучше всего начинать загорать утром до 10 часов или вечером после 17 часов. Первые солнечные ванны продолжаются для маленьких детей 2-3 минуты, для старших – от 5 до 7 минут. Затем время солнечных ванн увеличивается. Нельзя допускать перегрева тела, ожогов кожи. Перед тем, как идти на пляж, не мойте ребенка с мылом и не наносите питательный крем.
Перед сном же рекомендуется смазать кожу увлажняющим кремом. Если появилось покраснение кожи – смажьте ее глицерином, растительным маслом или вазелином. При необходимости обратитесь к врачу.

Многих родителей волнует такое, к сожалению, довольно частое явление, как нарушение осанки у детей.
Что ж такое осанка? Осанка – привычная поза человека, который находится в вертикальном положении в покое или движении. С физиологической точки зрения – это навык, динамичный стереотип, сформированный на основе безусловных и сложных условных рефлексов, приобретенных в процессе роста и развития ребенка. Таким образом, осанка – функциональное понятие, а значит, она не является чем-то постоянным, ее можно изменить.
Под влиянием условий окружающего мира (быт, учеба, спорт…) осанка может измениться, поэтому разные ее нарушения, особенно в раннем детстве, могут быть полностью исправлены.
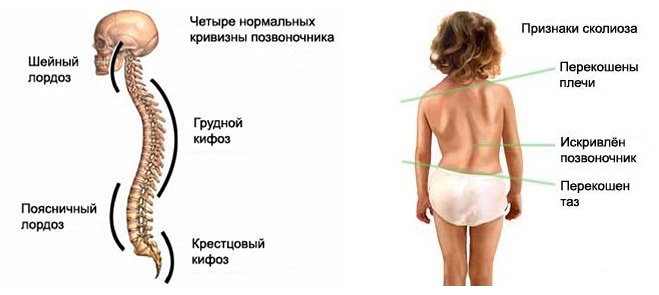
Формирование осанки начинается в раннем возрасте, когда малыш начинает сидеть, стоять, ходить.
Надо постоянно учить детей правильно и красиво держаться, напоминать им, чтобы не втягивали голову в плечи, не горбились, при ходьбе выше поднимали ноги, не «тягали» их.
Приучите ребенка к удобной рабочей осанке. Это понадобится ему в школе.
Правильно подбирайте мебель для ребенка. Стол для занятий может быть любой, только не круглый, стул – удобный для того, чтобы сидеть.

Очень важно, чтобы стол и стул соответствовали росту ребенка. Когда стол высокий, одно плечо у малыша поднимается выше, позвоночник наклоняется в противоположную сторону. Сидя за низким столом, приходится наклонять туловище, в результате чего увеличивается изгиб позвоночника в грудном отделе.
Дети должны сидеть прямо, глубоко на стуле, впритык к спинке, близко подвинув стул к столу. Ноги должны быть согнуты под прямым углом, поставлены на пол всей ступней. Если ноги не достают до пола, надо подставить подставку.
Необходимо следить за освещенностью рабочего места. Свет должен падать слева.
Следите, чтобы во время сна или отдыха малыш лежал на спине или животе. Постоянный сон на одном боку приводит к нарушению кровообращения и неправильному формированию позвоночника. Постарайтесь, чтобы у вашего ребенка была ровная постель, не прогибалась под тяжестью тела. Ни в коем случае не укладывайте ребенка на перине. Матрац должен быть твердым, подушка небольшого размера.
Очень важен точный режим дня.
Огромное значение для формирования правильной осанки имеют систематические занятия физкультурой. Каждый день должен начинаться с утренней зарядки и водных процедур. Очень полезны игры на свежем воздухе. Не ограничивайте подвижность детей, не запрещайте им бегать, скакать. В раннем возрасте активная мышечная деятельность содействует формированию правильной осанки.
Следите за осанкой своих детей. Если заметите отклонения, посоветуйтесь с врачом.
|
Построение в шеренгу. Встать в положение "основная стойка": голова прямо, плечи развернуты, живот подтянут, ноги выпрямлены. |
Показать правильное положение в основной стойке. Исправить осанку детей, пройдя спереди и сзади вдоль шеренги. |
|
Упражнения в ходьбе по кругу |
|
|
Обычный шаг с сохранением правильной осанки (25-30 шагов). |
Стоя вне круга, проверить и исправить осанку каждого проходящего мимо ребенка. |
|
"Журавлик". Ходьба с высоким подниманием бедра (руки на поясе) 20-25 шагов. |
Следить за правильным положением тела: спину держать прямо, локти отводить назад, носок согнутой ноги оттягивать. |
|
"Вырастаем большими". Ходьба на носках (руки вверх, "в замке") 20-25 шагов. |
Следить за тем, чтобы колени и лопатки были выпрямлены, шаги мелкими. Выше подниматься на носках, тянуться вверх. |
|
"Мишка косолапый". Ходьба на наружном крае стопы. Говорить на каждый шаг (руки на поясе): "Мишка косолапый по лесу идет, шишки собирает, песенки поет. Шишка отскочила прямо Мишке в лоб. Мишка рассердился и ногою - топ!". |
Следить за тем, чтобы дети держали спину прямо, не наклоняли голову. Ноги ставить точно на наружный край стопы, слегка приводя носки внутрь, пальцы должны быть подвижны. Локти отводить назад. При выполнении упражнения рекомендуется, чтобы дети хором произносили стихи. |
|
Ходьба с ускорением и переходом в бег. Ходьба с последующим замедлением. |
Следить за тем, чтобы дети бежали легко на носках, поднимая выше колени. Руки согнуты в локтях. При ходьбе следить за правильностью осанки детей. |
|
Дыхательное упражнение. Отводя плечи назад, вдох - на 2 шага, выдох - на 4 шага. |
Вдох глубокий через нос. Выдох - через губы, сложенные трубочкой. |
|
Упражнения в положении "стоя" |
|
|
"Воробышек". Круги назад 6-8 раз согнутыми в локтях руками. |
Отводя локти назад, сближать лопатки. |
|
"Лягушонок". Из И. П. - ноги на ширине плеч, руки перед грудью. Привести кисти к плечам (ладони вперед, пальцы врозь) и, говоря хором "квак", вернуться в И. П. (4-6 раз). |
В положении "кисти к плечам" локти должны быть прижаты к бокам. |
|
"Большие круги". Круги назад выпрямленными в стороны руками (кисти сжаты в кулаки) - 6-8 раз. |
Следить за тем, чтобы дети не опускали руки ниже уровня плеч. |
|
"Мельница". Поочередное приведение рук за затылок и спину (6-8 раз). |
Плечи развернуты, локти отведены назад, голова прямо. |
|
"Резинка". Разгибая в локтях согнутые перед грудью руки - вдох. Вернуться в И. П., произнося звук "ш-ш-ш" - выдох. |
При отведении рук в стороны сближать лопатки, не опускать руки ниже уровня плеч. |
|
"Вместе ножки - покажи ладошки".Поднимаясь на носки, отвести плечи назад и повернуть ладони вперед. Вернуться в И. П., расслабляя мышцы рук (4-6 раз). |
Держать спину ровно и не выпячивать живот. |
|
"Потягивание". Подняться на носки, левая рука вверх, правая назад. Удерживаться 1-2-3 сек. Вернуться в И. П., расслабив руки (4-8 раз). |
Плечи развернуты, колени выпрямлены, живот подтянут. |
|
Упражнения в положении "лежа на спине" |
|
|
"Здраствуйте - прощайте". Сжать кулаки и согнуть стопы на себя. Разжать кулаки, оттянуть носки до отказа. (6-8 раз). |
При оттягивании носков рекомендуется слегка разводить пятки. |
|
"Волна". Согнуть ноги и подтянуть колени к животу. Выпрямить. Пауза 3-5 сек. и отпустить ноги (4-6 раз). |
Следить за тем, чтобы локти были прижаты к коврику. Носки во время упражнения должны быть оттянуты. |
|
"Пляска". И. П. - лежа, руки под затылком, ноги приподняты. Развести ноги врозь и вернуться в И. П. (6-8 раз). |
Следить за тем, чтобы локти были прижаты к коврику. |
|
Упражнения в положении "лежа на животе" |
|
|
"Воробышек". Круги назад локтями рук, приведенными к плечам (5-8) раз. |
Голова приподнята. |
|
"Рыбка". Поднять голову и отвести плечи назад. Приподнять руки и ноги: пауза напряжения 4-6 сек. Опустить руки и ноги: пауза расслабления 6-8 сек. (3-4 раза). |
Следить за тем, чтобы дети не прогибались в пояснице. |
|
"Лягушонок". Руки из-под под-бородка привести к плечам ладонями вперед. Поднять голову и развести ноги. Медленно вернуться в И. П. (6-8 раз). |
|
|
Построение, ходьба обычным шагом (1-2-3 круга). |
Проверка правильности осанки в положении "стоя" и в движении. |

Плоскостопие бывает врожденным и приобретенным. Плоскостопие врожденное, как правило, возникает на фоне врожденной недостаточности соединительной ткани. При этом помимо плоскостопия обнаруживаются и другие признаки недостаточности соединительной ткани - близорукость, дополнительная хорда в сердце, перегиб желчного пузыря и др.
В норме стопа имеет два свода - продольный (по внутреннему краю стопы) и поперечный (между основаниями пальцев). Оба свода стопы предназначены для удержания равновесия и предохранения организма от тряски при ходьбе.
Если своды стопы уплощены - тряску при ходьбе вынужден компенсировать позвоночник, а также суставы ног. По своей природе они для этой функции не предназначены, поэтому справляются с ней довольно плохо и быстро выходят из строя (при плоскостопии часто встречаются артрозы и сколиоз как результат нарушения опорной системы)
Одним из важных факторов развития плоскостопия является плохо подобранная обувь. Для правильного формирования свода стопы нужна постоянная тренировка мышц и связок стопы. Заставляют работать мышцы и связки ходьба по жесткой траве, камням, песку. Без нагрузки мышцы стоп слабеют (как и любые мышцы без работы) и не поддерживают стопу в приподнятом состоянии. В результате чего возникает плоскостопие.
 Чтобы ваш ребенок не приобрел плоскостопие, нужно тщательно подбирать обувь, которую будет носить ребенок. Ребенок не должен донашивать чужую обувь: разношенная колодка чужой обуви неправильно распределяет нагрузку на ступни. Детская обувь должна быть с небольшим каблучком, жестким задником и мягким супинатором - компенсируя отсутствие шишек и камней под ногами, он обеспечивает правильное формирование стопы.
Чтобы ваш ребенок не приобрел плоскостопие, нужно тщательно подбирать обувь, которую будет носить ребенок. Ребенок не должен донашивать чужую обувь: разношенная колодка чужой обуви неправильно распределяет нагрузку на ступни. Детская обувь должна быть с небольшим каблучком, жестким задником и мягким супинатором - компенсируя отсутствие шишек и камней под ногами, он обеспечивает правильное формирование стопы.
У взрослых чаще встречается статическое плоскостопие, которое связано с чрезмерными нагрузками на ноги. Что такое чрезмерные нагрузки на ноги? Это: избыточный вес; долгое стояние на ногах беременность; ходьба на высоких каблуках (в обуви на высоких каблуках и с острыми носами женщина опираемся не на всю стопу, а лишь на головки плюсневых костей).
В качестве профилактики плоскостопия нужно использовать тонкие стельки-супинаторы из латекса, которые вкладывают в туфли.
Для простого теста на плоскостопие вам понадобятся две вещи - жирный крем и листок бумаги. Смажьте кремом подошву ноги и наступите на бумагу. Стойте ровно, опираясь на всю стопу, иначе результат может быть ошибочным. Теперь внимательно рассмотрите свой след. В норме по внутреннему краю стопы идет выемка (отпечатка здесь нет), которая посередине занимает больше половины стопы. Если этой выемки нет вовсе или она узкая (половина стопы и меньше) - у вас плоскостопие.
Вот еще несколько настораживающих признаков, которые могут быть проявлением плоскостопия: после физической нагрузки стопа побаливает (первая стадия болезни); к вечеру стопы устают и отекают; боль охватывает всю ногу вплоть до коленного сустава (вторая стадия плоскостопия); на третьей стадии заболевания начинает болеть поясница, а ходьба (в обуви) становится мучением. Боли в ногах могут сочетаться с упорными головными болями; нога словно выросла - приходится покупать обувь на размер больше; стопа стала широкой настолько, что вы уже не влезаете в любимые туфли; на старой обуви каблуки стоптаны с внутренней стороны.
Однако перечисленные признаки могут соответствовать не плоскостопию, а другому заболеванию - например, сосудистому или эндокринному, поэтому обратиться к доктору все равно нужно.
Полное излечение плоскостопия возможно только в детстве. У взрослых развитие болезни можно лишь притормозить. Коррекция плоскостопия преследует следующие цели: 1) укрепить мышцы и связки стопы и не дать стопе "разваливаться" дальше; 2) защитить весь организм, и прежде всего позвоночник, от перегрузок; 3) предотвратить развитие осложнений - артроза мелких суставов стопы, деформации пальцев и заболеваний позвоночника.
Мышцы и связки стопы должны работать.

Заставить их работать можно контрастными ванночками, массажем, гимнастикой и, наконец, ходьбой по неровной поверхности.
Вечером можно подержать ноги в горячей ванночке с настоем ромашки или морской соли, а также хвойного экстракта - все эти средства обладают тонизирующим действием. Если после такой процедуры вы обольете ноги холодной водой или протрете кусочком льда, усталость уйдет, как будто ее и не было.
Перед обливанием хорошо бы помассировать стопы. Для этого сначала просто погладьте их, а потом дайте хорошую нагрузку - с усилием разомните большими пальцами или даже кулаком. Пройдитесь от пятки к пальцам по внутреннему краю стопы, посередине и по наружному краю (его нужно разминать особо энергично).
При плоскостопии на гимнастику надо тратить не меньше 10 минут в день.
Купите в магазине два массажных коврика. Один положите в ванной комнате. Когда умываетесь или чистите зубы, вставайте на него босыми ногами и делайте несколько простейших движений: поднимайтесь на носки, перекатывайтесь с носка на пятку, стойте на наружной крае стопы. Если положите второй коврик на кухне около плиты - полноценная стимуляция стопам обеспечена.
 За городом походите босиком, даже если ваши изнеженные стопы протестуют против хвои и камней. Бег по мокрой траве вызывает не только щенячий восторг, но и великолепно стимулирует стопы. А вот дома ходить босиком не следует - от идеального паркета толку никакого. Обращайте внимание и на походку: старайтесь ставить ноги параллельно, а при ходьбе опираться на наружный край стопы.
За городом походите босиком, даже если ваши изнеженные стопы протестуют против хвои и камней. Бег по мокрой траве вызывает не только щенячий восторг, но и великолепно стимулирует стопы. А вот дома ходить босиком не следует - от идеального паркета толку никакого. Обращайте внимание и на походку: старайтесь ставить ноги параллельно, а при ходьбе опираться на наружный край стопы.
Стельки-супинаторы возвращают стопе нормальное положение и берут на себя функции амортизатора. Иногда еще используют подпяточник (он нужен при развитии пяточных шпор, а также, если одна нога немного короче другой). При малейших признаках деформации большого пальца стопы поможет межпальцевый корректор - небольшая мягкая распорка из силикона, которую вставляют между первым и вторым пальцем, благодаря чему большой палец уже не может отклоняться в сторону мизинца.
Подобрать все эти несложные и такие нужные приспособления поможет врач-ортопед.

 2. Осторожнее с насекомыми.
2. Осторожнее с насекомыми. Покупка велосипеда, роликов или скейтборда должна сопровождаться покупкой шлема и прочей защиты от травм. А надевание такого снаряжения пусть станет обязательным правилом, неважно, одну минуту ехать до нужного места или двадцать.
Покупка велосипеда, роликов или скейтборда должна сопровождаться покупкой шлема и прочей защиты от травм. А надевание такого снаряжения пусть станет обязательным правилом, неважно, одну минуту ехать до нужного места или двадцать.  9. При грозе и молнии найти безопасное укрытие.
9. При грозе и молнии найти безопасное укрытие.  10. Пить достаточно воды.
10. Пить достаточно воды.